Prévention
La médecine moderne tend de plus en plus vers la médecine préventive. En ce qui concerne le cancer du sein, ces dernières années ont vu un changement vers la prévention avec la découverte du gène BRCA. Entre-temps, plusieurs gènes ont été identifiés ainsi que plusieurs facteurs de risque décrits. Selon ces éléments, une stratégie de dépistage personnalisée peut être choisie. Il est donc important de comprendre ces facteurs de risque et génétiques.
Diagnostic
J'ai reçu un diagnostic de cancer ... Ce site web est un portail qui vous aidera, ainsi que vos proches, à trouver des informations personnelles et des réponses à vos problèmes.
Ce site devrait fournir des conseils et un soutien aux patients sur leur chemin vers le rétablissement et une meilleure qualité de vie.
La partie "Diagnostic" de notre site est organisée en deux sections principales. Tout d'abord, dans "Anatomie et physiologie", nous fournissons une compréhension de base du sein. Dans la deuxième partie "Tumeurs et Maladies", nous approfondirons tout ce qui concerne les affections mammaires.
De plus, nous souhaitons informer les femmes qui se demandent si elles ont un problème mammaire, mais ne souhaitent pas consulter immédiatement leur médecin à ce sujet. Les connaissances et les informations peuvent souvent offrir une réassurance immédiate si la femme est capable d'identifier elle-même le problème et de constater qu'aucun traitement spécifique n'est nécessaire. D'autre part, nous essayons également d'informer les femmes qui ont en effet reçu un diagnostic de problème mammaire grave, comme une maladie maligne, et qui souhaitent consulter leur médecin bien préparées.
Thérapie
Dans le traitement du cancer du sein, le choix de la reconstruction doit être envisagé dès le départ. Il n'y a pas de but plus fondamental pour notre Fondation que de sensibiliser les patients et les chirurgiens oncologiques à cette question. En prenant une décision éclairée à l'avance, nous ne compromettons pas la possibilité d'une reconstruction ultérieure sans pour autant perdre de vue l'aspect oncologique. Bien sûr, la survie prime et la décision du chirurgien oncologue prévaudra toujours.
La page "Comment choisir" contient toutes les informations que vous pouvez attendre lors d'une première consultation avant de faire enlever la tumeur. Cette page est très complète et votre chirurgien plasticien ne fournira que les informations pertinentes pour votre situation personnelle.
"L’ablation chirurgicale de la tumeur" raconte l'histoire de l'opération elle-même. Il s'agit de l'opération la plus importante car l'enlèvement réussi de la tumeur reste la priorité. Nous vous guidons à travers les différentes méthodes d'exérèse. Cette décision est souvent prise pour vous par une équipe multidisciplinaire composée d'oncologues, de radiologues, de pathologistes, de radiothérapeutes, d'infirmières spécialisées en oncologie, de gynécologues, de chirurgiens oncologiques et de chirurgiens plasticiens.
Dans la section "Introduction à la reconstruction mammaire", vous trouverez toutes les informations et illustrations des différentes méthodes de reconstruction avec les étapes correspondantes.
Revalidation
Les personnes traitées pour un cancer ont souvent besoin d'une longue période de récupération.
Le cancer est une maladie radicale dont le traitement est lourd. Souvent, les personnes doivent faire face à des problèmes psychosociaux et/ou physiques par la suite, tels que le stress, l'anxiété, la fatigue extrême, les articulations douloureuses, la baisse de forme, le lymphœdème... Cela peut avoir un impact important sur le bien-être général.
La plupart des hôpitaux proposent des programmes de révalidation. Nous couvrons ici quelques-uns des principaux sujets.
Quality of Life
La qualité de vie est un facteur clé pour faire face au cancer du sein. Il est donc important de trouver des mécanismes d'adaptation qui fonctionnent, et qui seront différents d'une patiente à l'autre. Pour certaines, il peut s'agir de trouver du plaisir dans les activités qu'elles pratiquaient avant le diagnostic, de prendre le temps d'apprécier la vie et d'exprimer sa gratitude, de faire du bénévolat, de faire de l'exercice physique... Des études ont montré que l'acceptation de la maladie comme faisant partie de la vie est un élément clé pour faire face efficacement à la maladie, ainsi que pour se concentrer sur la force mentale afin de permettre au patient d'avancer dans la vie. Dans cette section, nous abordons certains sujets que les patients rencontrent pendant et après le traitement et nous fournissons des informations pour y répondre.
Dépistage et prophylaxe
Facteurs de risque
Attribuer un certain risque de cancer du sein à une femme est très important pour l'élaboration d'une politique de suivi ou pour adopter une attitude thérapeutique. Dans ce sens, la découverte des trois gènes connus qui peuvent être associés à un risque considérablement accru de cancer du sein, BRCA-1, BRCA-2 et BRCA-3, a apporté une contribution très importante en guidant les femmes de ces familles.
Histoire de la famille
Des antécédents familiaux lourds sont l'un des indicateurs les plus forts d'un risque accru de développer un cancer du sein. Plus le nombre de femmes ayant reçu un diagnostic de cancer du sein est élevé dans une famille, plus les liens de parenté sont étroits, et plus l'âge au moment du diagnostic est jeune, plus le risque que les autres femmes de cette famille développent elles-mêmes un cancer du sein est élevé.
Nous estimons qu'environ 20 à 30 % des patientes atteintes d'un cancer du sein ont au moins un parent atteint de la même maladie, et qu'environ 5 à 10 % des patientes ont une forte prédisposition génétique :
le nombre de parents qui ont développé un cancer du sein ou de l'ovaire dans leur famille,
le rapport entre le nombre de femmes affectées et non affectées,
le degré de parenté entre les individus affectés,
l'âge auquel le cancer du sein a été diagnostiqué chez ses proches,
l'apparition d'un cancer du sein dans les deux seins (carcinome mammaire bilatéral) chez un parent,
l'apparition du cancer de l'ovaire dans la famille, et
l'apparition du cancer du sein chez l'homme.
Ces éléments constituent le point de départ pour attribuer aux patients un risque élevé, modéré ou légèrement accru. Sur la base de ce risque, des conseils sur la politique optimale de dépistage sont donnés en premier lieu.
En plus des informations sur le risque de cancer du sein, nous utilisons également les données familiales pour identifier les familles dans lesquelles la mise en place d'un examen héréditaire peut être utile. Les critères que nous utilisons à cette fin sont présentés dans le tableau 1. Ces critères sont utilisés plutôt comme une ligne directrice : parfois, l'enquête est également lancée dans des familles qui ne répondent pas à ces critères, s'il y a des raisons spécifiques pour cela. Il peut s'agir par exemple : d'un pedigree difficile à évaluer (en raison d'une petite famille ou parce qu'il y a beaucoup de parents masculins) ou si la recherche héréditaire a des implications cliniques importantes. Une exception est également parfois faite pour les patients présentant une anxiété très élevée pour lesquels un test génétique devient presque vital.
Tableau 1. Critères d'inclusion pour les tests de génétique moléculaire des gènes BRCA1 et BRCA2, tels qu'ils sont habituellement appliqués :
familles ayant trois parents au premier degré* atteints d'un carcinome du sein et/ou de l'ovaire
familles comptant au moins deux parents au premier et/ou au second degré** atteints d'un carcinome du sein et/ou de l'ovaire diagnostiqué à un âge moyen inférieur à 50 ans.
tous les patients qui ont développé un cancer du sein et/ou de l'ovaire avant l'âge de 35 ans.
les personnes chez qui une mutation a été détectée dans la famille.
des patients masculins atteints de carcinome mammaire.
* Parents au premier degré : mère et fille, sœurs
** Parents au second degré : grand-mère et petit-enfant, tante et nièce
La distinction entre le carcinome mammaire héréditaire et familial n'est pas nette. La contribution des anomalies génétiques doit probablement être considérée comme une sorte de continuum : dans le cancer du sein familial, les anomalies génétiques qui influencent discrètement le risque de carcinome mammaire jouent un rôle, tandis que dans les formes monogéniques, dans la majorité des familles, on trouve des mutations BRCA1 et BRCA2 qui influencent fortement le risque, voir la figure 1. Cependant, un grand nombre de familles se situent à la frontière entre les deux entités et dans certaines d'entre elles, nous pouvons mettre en évidence des mutations BRCA1 ou BRCA2.
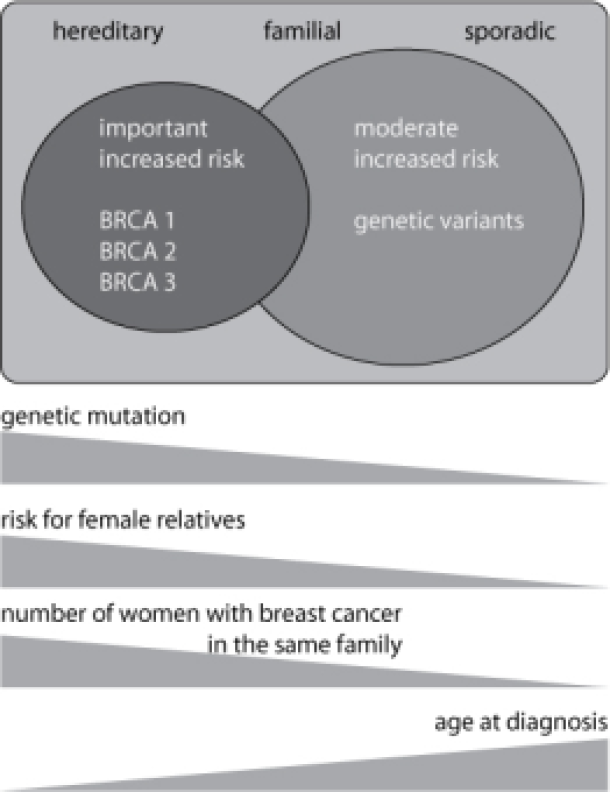
Figure : Le cancer du sein et ses antécédents familiaux permettent de diviser les patientes en trois classes qui se recoupent : les formes sporadiques, familiales et héréditaires. Les anomalies génétiques (mutations des gènes BRCA1 et BRCA2) sont le plus souvent retrouvées dans la forme héréditaire. Ces anomalies génétiques entraînent un risque fortement accru de cancer du sein et des ovaires chez les femmes porteuses. Dans le cas du carcinome mammaire familial, les variantes génétiques qui influencent moins fortement le risque jouent probablement un rôle. Plus l'âge du diagnostic est jeune et plus le nombre de parents atteints dans une famille est élevé, plus le risque de forme héréditaire est important. Cela signifie également que le risque que d'autres femmes de la famille développent elles-mêmes un cancer du sein augmente fortement.
Densité mammaire
La densité du tissu mammaire peut être objectivée par la mammographie. Plus le tissu mammaire est dense, plus le risque de cancer du sein est élevé. L'augmentation de la densité mammaire est souvent un facteur héréditaire, mais elle se produit également chez les nullipares (femmes qui n'ont pas eu d'enfants), les femmes qui ont eu une première grossesse à un âge avancé et les femmes qui consomment beaucoup d'alcool.
Oestrogène endogène
Les œstrogènes jouent un rôle crucial dans le développement du cancer du sein. Les femmes qui ont leurs premières règles tôt, avant l'âge de 11 ans, ont un risque accru de développer un cancer du sein. Il en va de même pour les femmes qui traversent la ménopause tardivement. L'inverse est également vrai. Les femmes qui sont ménopausées tôt ont moins de risques de développer un cancer du sein. Après une ovariectomie, le risque de cancer du sein peut même être réduit de 75 % (en fonction de l'âge, du poids et de la parité).
Remplacement hormonal pendant la ménopause
Les femmes présentant des symptômes de la ménopause (bouffées de chaleur, transpiration, troubles du sommeil, irritabilité) peuvent choisir de prendre des hormones. La prise d'hormones nécessite les conseils d'un expert. S'il est prescrit correctement, ce traitement améliore nettement la qualité de vie. L'hormone la plus efficace pour traiter ces symptômes est l'œstrogène. Cependant, si l'on ne prend que des œstrogènes, ils stimuleront également la paroi interne de l'utérus. Cela peut entraîner une perte de sang et, en cas de prise prolongée, un risque accru de cancer de l'utérus. Si l'on ajoute une hormone progestative aux œstrogènes, on peut éviter complètement les saignements utérins et le cancer de l'utérus. Le risque de cancer de l'utérus est alors encore plus faible que chez les femmes qui ne prennent pas d'hormones. L'inconvénient de la combinaison quotidienne d'œstrogènes et de progestatifs à haute dose, pendant une période supérieure à cinq ans, est qu'il y a une légère augmentation du cancer du sein. C'est notamment le cas lors de la prise d'hormones synthétiques. Cette augmentation du cancer du sein est due aux progestatifs. En effet, des études randomisées contrôlées par placebo montrent que les œstrogènes seuls n'augmentent pas le risque de cancer du sein. En revanche, de vastes études européennes montrent que la combinaison d'un œstrogène naturel avec un progestatif naturel est sans danger pour le sein, même après dix ans de prise. Une autre façon d'éviter la prise d'un progestatif synthétique est d'utiliser un stérilet hormonal. Avec un stérilet contenant des progestatifs, la paroi interne de l'utérus peut être complètement apaisée chez les femmes qui ne prennent que des œstrogènes. Ce stérilet peut rester en place dans l'utérus pendant cinq ans. Il peut être placé lors d'une consultation de routine. Cela évite d'avoir à prendre le progestatif par la bouche. De cette façon, aucune dose élevée de progestérone n'est libérée dans l'organisme et le risque accru de cancer du sein est évité. Il existe également des données récentes concernant l'effet sur le sein d'autres préparations. Ils semblent très prometteurs. Il est donc important de contacter votre médecin pour choisir le traitement adapté à chaque femme.
Obésité
Le risque de cancer du sein est plus élevé chez les femmes obèses (IMC > 30), surtout après la ménopause.
Consommation d'alcool
La consommation d'alcool augmente le risque de cancer du sein. Le risque augmente avec le nombre de boissons.
Screening
Le dépistage aide à la détection précoce des cancers nouveaux ou récurrents. Étant donné que les hommes et les femmes porteurs de mutations génétiques présentent un risque élevé de formation de tumeurs, ils peuvent souhaiter se soumettre à un dépistage systématique. Si un cancer est diagnostiqué à un stade précoce, le risque de métastases locorégionales ou à distance est très faible. L'ablation complète de la tumeur augmente les chances de guérison. Le dépistage intensif n'empêche toutefois pas le développement d'un cancer. La première étape est un examen clinique régulier et de routine par votre médecin. La deuxième étape consiste en une imagerie supplémentaire, comme l'échographie, la mammographie et l'IRM.
Il faut ensuite envisager l'ablation prophylactique des tissus dans lesquels la tumeur peut se développer. Pour les patientes présentant des mutations génétiques à forte pénétrance, cela implique une ablation chirurgicale des seins (mastectomie bilatérale avec préservation de la peau) et des deux ovaires (salpingo-ovariectomie). L'ablation des ovaires à elle seule réduit les niveaux circulants d'hormones féminines qui peuvent entraîner et stimuler le cancer du sein, ce qui entraîne une diminution de l'incidence d'environ 50 %.
Bien que ces procédures chirurgicales soient assez agressives, il a été démontré qu'elles réduisaient considérablement le risque de formation de cancer. Les patients doivent savoir que rien n'élimine complètement le risque. Cela explique pourquoi les patients qui subissent une chirurgie prophylactique doivent tout de même se rendre régulièrement à des rendez-vous de suivi postopératoire.
Table : Stratégies préventives possibles chez les porteurs d'une mutation BRCA1 ou BRCA2.
Porteurs féminins |
|
|
Cancer du sein | Screening | Auto-examen mensuel dès le plus jeune âge > 20 ans: examen clinique par un médecin tous les 3 à 6 mois > 25 ans: échographie et mammographie annualles, éventuellement complétées par une IRM |
| Chirurgie préventive | Mastectomie préventive |
| Chimioprophylaxie | Tamoxifène, en particulier pour les femmes ayant déjà reçu un diagnostic de cancer du sein. |
Cancer des ovaires | Screening | > 35 ans: Examen clinico-gynécologique semestriel combiné à une échographie transvaginale et au dosage du CA-125 dans le sang |
| Chirurgie préventive | Salpingo-ovarioctomie préventive bilatérale |
| Chimioprophylaxie | Possibilité de protection des contraceptifs hormonaux |
Porteurs masculin |
|
|
Cancer du sein | Screening | Pas de directives uniformes |
Cancer du côlon | Screening | >50 ans: coloscopie |
Cancer de la prostate | Screening | >40 ans: examen rectal de la prostate et échographie et dosage du PSA |
Mélanome | Screening | Inspection annuelle de la peau (en principe uniquement pour les porteurs de la mutation BRCA2) |
La dernière mesure pour réduire le risque de formation ou de récidive du cancer est la chimioprophylaxie, bien qu'à l'heure actuelle aucune recherche scientifique n'ait montré un quelconque avantage pour les porteuses de mutations BRCA-1, 2 ou 3 et que cette option soit donc encore controversée. Seules les femmes qui ont déjà été traitées pour un cancer du sein, qui présentent des récepteurs d'œstrogènes et de progestérone positifs, peuvent réduire leur risque de récidive en prenant du tamoxifène. Il reste à savoir si la chimioprophylaxie est bénéfique pour les porteurs asymptomatiques de mutations génétiques.
Le choix entre ces mesures prophylactiques est un processus complexe impliquant à la fois un avis médical et un choix personnel. Parmi les préoccupations importantes des patientes figurent la peur constante de développer un cancer, le désir d'avoir des enfants, la féminité, les relations interpersonnelles, la sexualité et toute expérience familiale antérieure en matière de diagnostic ou de traitement du cancer.
Le choix est également compliqué par le nombre d'options médicales pour lesquelles un bénéfice clair n'a pas encore été démontré : la fréquence et l'intervalle optimaux pour le dépistage sont inconnus, et bien que l'imagerie par résonance magnétique (IRM) puisse détecter le cancer du sein à un stade plus précoce, son utilisation chez les porteurs de mutations génétiques n'est toujours pas claire.
Les médecins ne disposent pas de données à long terme sur l'impact du dépistage ou des options plus invasives : notre expérience de la mastectomie prophylactique est relativement courte. Un autre domaine qui n'est pas clair est le bénéfice de la substitution hormonale après une ovariectomie bilatérale. Les données scientifiques ont montré que l'administration d'une faible dose d'hormones de substitution est sûre, mais les effets à long terme sont encore inconnus.
Compte tenu de toutes les possibilités, il n'existe pas encore de solution unique pour tous les patients. Il est important de choisir la voie qui vous convient le mieux. Il est tout aussi important que chaque personne se sente en sécurité dans sa décision, si tous les risques potentiels ont été expliqués. Cela vous permettra, en fin de compte, d'avoir l'esprit tranquille. Certaines femmes considèrent la chirurgie prophylactique comme la meilleure solution pour faire face à leur risque de cancer du sein ou de l'ovaire, tandis que d'autres préfèrent un dépistage régulier.
Il est connu que l'échange d'expériences avec d'autres patients s'avère très utile dans le processus de décision. De nombreux groupes de soutien ont été créés ces dernières années. Ils offrent des conseils importants et du réconfort aux patients à haut risque et entretiennent souvent une relation de travail étroite avec les prestataires de soins de santé.
Pour les patients masculins et les porteurs masculins de mutations génétiques, les données disponibles sont malheureusement encore moins nombreuses. Ici, l'accent est mis sur les examens de routine pour parvenir à un diagnostic précoce du cancer du côlon, de la prostate et de la peau.
